عمل های جراحی
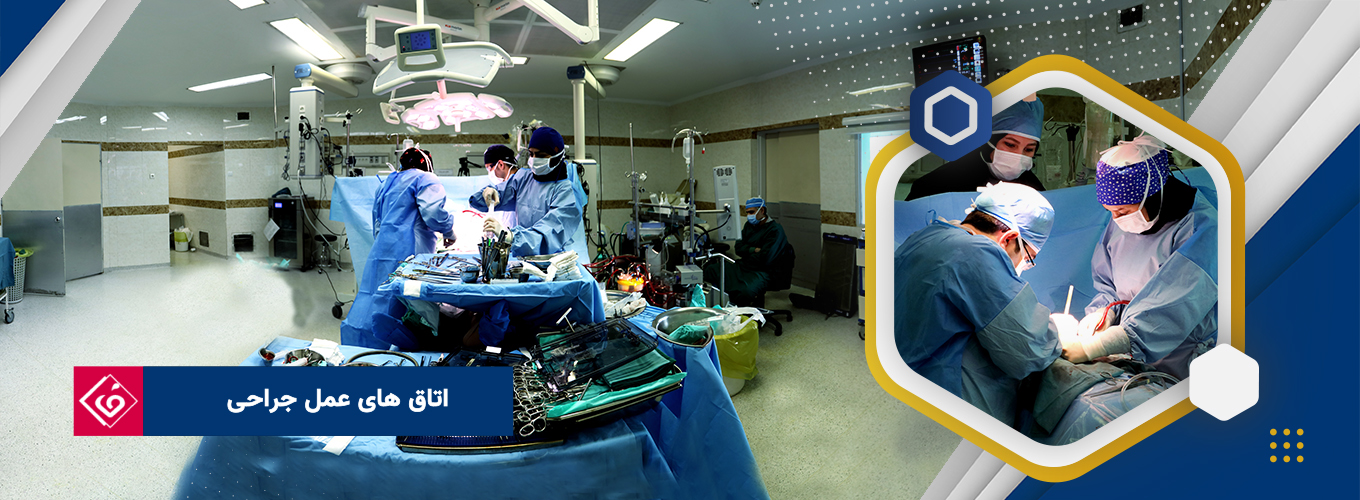
اتاقهای عمل جراحی
این مرکز دارای **۱۴ اتاق عمل فعال جراحی قلب** میباشد که **یک اتاق به اعمال جراحی اورژانسی اختصاص داده شده است**. همه اتاقهای عمل مجهز به پیشرفتهترین ابزار و تجهیزات جراحی میباشند.
اتاق عمل از سه جهت برای تسریع انتقال بیماران به ICU ها مرتبط بوده و بصورت مستقل دارای **داروخانه و انبارهای مجهز به تجهیزات پزشکی، بخش گازهای خونی و بانک خون** میباشد.
آمار اساتید و پرسنل اتاق عمل:
اساتید بیهوشی و جراحان: فوق تخصص جراحی قلب **۱۵ نفر**، اتند بیهوشی قلب **۱۳ نفر**، فلوشیپ بیهوشی قلب **۴ نفر**.
پرسنل (مجموعاً ۱۹۹ نفر):
- اسکراب: **۷۹** نفر
- پرفیوژنیست: **۳۲** نفر
- بیهوشی: **۴۱** نفر
- استریلیزاسیون: **۱۴** نفر
- کمک بهیار: **۲۰** نفر
- انبار: **۴** نفر
- منشی اتاق عمل: **۴** نفر
- منشی دفتر جراحی: **۳** نفر
- منشی بیهوشی: **۲** نفر
عملهای جراحی: به طور میانگین حدود **۲۰ الی ۲۵ عمل در روز** و سالانه حدوداً **۵۸۰۰ عمل جراحی** انجام میشود. همچنین اعمال جراحی جنرال و مغز و اعصاب جهت بیماران قلبی در این مرکز انجام میگردد.
انواع اعمال جراحی قلب
۱) اعمال جراحی قلب به کمک پمپ (On-Pump):
- CABG (بایپس) - Heart Transplant - Bentall - AVR - MVR - TVR - PVR - MVRe - AVRe - TVRe - ASD - VSD - TCPC - AV canal - Arterial Switch
۲) جراحیهای قلب بدون پمپ (Off-Pump):
- کوارکتاسیون آئورت
- شانت، بستن شریانهای ریوی
- تامپوناد، پریکاردیال افیوژن
۳) اعمال جراحی مغزی و جنرال (برای بیماران قلبی):
- شانت مغزی، تخلیه هماتوم مغزی
- هرنیوتومی و...
**خدمات کمک قلبی پرفیوژن:** خدمات کمک قلبی مثل ECMO، انواع VAD و بالون پمپ (IABP) نیز ارائه میشود.
بایپس سرخرگ کرونری (CABG)
بایپس سرخرگ کرونری، مسیرهای جدیدی را برای عبور خون از اطراف یا بایپس سرخرگ مسدود فراهم میکند. این عمل جراحی مهمی برای تامین خون کافی برای عضلات قلب محسوب میشود.
آمادهسازی برای عمل جراحی:
اگر متخصص قلب، بایپس سرخرگ کرونری را توصیه کند، باید **داروهای مصرفی** (شامل بدون نسخه و مکملها) را با پزشک در میان بگذارید. از **نیمه شب روز قبل** از عمل جراحی، چیزی نخورید و نیاشامید.
نقاهت و نتایج جراحی:
عمل جراحی بایپس سرخرگ کرونری باعث بهبود علایمی مانند آنژین در **بیش از ۹۰ درصد** افراد میشود، اما بیماری سرخرگ کرونری را درمان نمیکند و کنترل عوامل خطر مانند سیگار و کلسترول حیاتی است.
ترمیم و تعویض دریچههای قلبی
بیشتر اعمال جراحی برای ترمیم و تعویض دریچههای قلب بر روی **دریچههای میترال و آئورت** انجام میشوند. ترمیم دریچه با استفاده از **کاتتر بالونی** (در کتلب) یک روش کم خطرتر است.
انتخاب دریچه (مکانیکی در برابر زیستی):
- **دریچه مکانیکی:** دارای دوام بالا است، اما فرد باید **تا آخر عمر وارفارین** مصرف کند.
- **دریچه زیستی (بیولوژیک):** کمتر باعث ایجاد لخته خونی میشود، اما مستحکم نیست و ممکن است بعد از **۱۰ تا ۱۵ سال** نیاز به تعویض داشته باشد.
- **توصیه مهم:** اگر دریچه مصنوعی دارید، باید قبل از مبادرت به انجام هرگونه عمل دندانپزشکی یا سایر اعمال جراحی، **آنتیبیوتیک** مصرف نمایید.
